Ho un buon rapporto con i miei pazienti: devo preoccuparmi di creare un'alleanza terapeutica?
Elly Hengeveld, MSc, B.Health (PT), OMPTsvomp, Clin. Spec. MSK PhysioSwiss, insegnante senior IMTA
Questo blog è un estratto di: Hengeveld e Silvernail, Comunicazione e relazione terapeutica. In: Hengeveld & Bucher Dollenz. Principi del concetto di Maitland della fisioterapia NMSK, Vol. 1, 9th ed
(presentato per la pubblicazione)
Contenuti di questo blog:
1.1. Introduzione all'alleanza terapeutica
1.2. Paradigma della biopsicosocietà
1.3. Intersoggettività
1.4. Assistenza centrata sulla persona e dolore
1.5. Caratteristiche dell'alleanza terapeutica
1.6. Ricerca e alleanza terapeutica
1.7. Processo decisionale condiviso
1.8. Ricerca e processo decisionale condiviso
1.9. Il quadro dell'alleanza fisioterapica di Miciak
1.10. Conclusione
1.11. Riferimenti
1.1 Introduzione all'alleanza terapeutica
La maggior parte dei fisioterapisti, se non tutti, intraprende questa professione perché ama lavorare con le persone. Naturalmente, con questo atteggiamento, saranno in grado di costruire un buon rapporto con i pazienti, in un'atmosfera di fiducia e accettazione. Negli ultimi anni, nella letteratura fisioterapica si trovano numerose pubblicazioni sull'alleanza terapeutica e i terapisti potrebbero chiedersi perché avrebbero bisogno di ulteriori riflessioni sulla relazione terapeutica.
Questo blog offre una panoramica delle caratteristiche di un'alleanza terapeutica, incoraggiando i nostri lettori clinici a riflettere sugli aspetti che esprimono naturalmente nella loro pratica quotidiana e sugli elementi che potrebbero richiedere ulteriore considerazione o sviluppo.
|
Descrizione dell'alleanza terapeutica L'alleanza terapeutica è descritta come la relazione di lavoro tra pazienti e terapeuti, basata su un legame positivo attraverso la collaborazione, la comunicazione, l'empatia del terapeuta e il rispetto reciproco (Babatunde, MacDermid, & MacIntyre, 2017). L'alleanza terapeutica è un aspetto dinamico del processo terapeutico, con la comunicazione come mediatore dominante. È influenzata sia dal cliente che dal terapeuta con fattori biologici, sociali e psicologici (Søndenä, Dalusio-King, & Hebron, 2020). Lo psicologo Carl Rogers (1980) ha avuto un'importante influenza sulla consapevolezza di relazioni terapeutiche con un atteggiamento centrato sulla persona. Dopo le pubblicazioni di Rogers, sono stati intrapresi numerosi studi sulla pratica centrata sulla persona, con un punto di vista sulla centralità della persona come strumento per migliorare la responsabilità individuale per la salute. Inoltre, gli approcci alla pratica clinica incentrati sulla persona rispettano l'autonomia degli individui, consentendo loro di prendere parte alle decisioni sulle loro cure e sulle opzioni terapeutiche. Rogers (1980) ha ipotizzato che l'approccio (terapeutico) relazione tra clinici e pazienti è fondamentale per un processo di motivazione e cambiamento, in cui le esperienze individuali dei pazienti con i loro bisogni, i loro pensieri, i loro sentimenti, i loro significati e i loro elementi contestuali sono fattori trainanti.. Rogers ha descritto i seguenti principi di un atteggiamento centrato sulla persona: - Empatia: - Rispetto incondizionato: - Congruenza (autenticità / genuinità): Rogers considerava l'arte dell'ascolto (attivo) come lo strumento più potente per migliorare le relazioni. Tuttavia, egli sottolineava che le capacità di conversazione e di porre domande ben sviluppate accompagnano una buona capacità di ascolto (Owen, 2022). |
1.2 Paradigma biopsicosociale
Ogni paziente ha un quadro di riferimento unico, con pensieri, credenze, emozioni e sentimenti, valori, contesto socio-culturale e biografia individuale. Tutti questi aspetti, e altri ancora, possono influenzare in modo sostanziale il modo in cui le persone agiscono, reagiscono ed elaborano le esperienze della loro vita. Per i fisioterapisti è consigliabile riflettere su questi aspetti come potenziali fattori che contribuiscono ai sintomi e alle limitazioni funzionali del paziente (come il "proprietario della spina dorsale ombelicale"), e di affrontare questi fattori in modo costruttivo nel processo terapeutico.
Quando intraprendono il processo terapeutico, i fisioterapisti devono sviluppare ipotesi sulle cause e sui fattori che contribuiscono alla situazione del cliente, nonché sulle strategie di gestione ottimali. Inoltre, è fondamentale integrare attivamente i pazienti nel processo terapeutico (Mattingly & Fleming, 1994). (Vedi Fig. 1). Per raggiungere quest'ultimo obiettivo, è necessario un approccio umanistico e centrato sulla persona, con attenzione alla relazione terapeutica ("alleanza") e capacità di comunicazione deliberata.
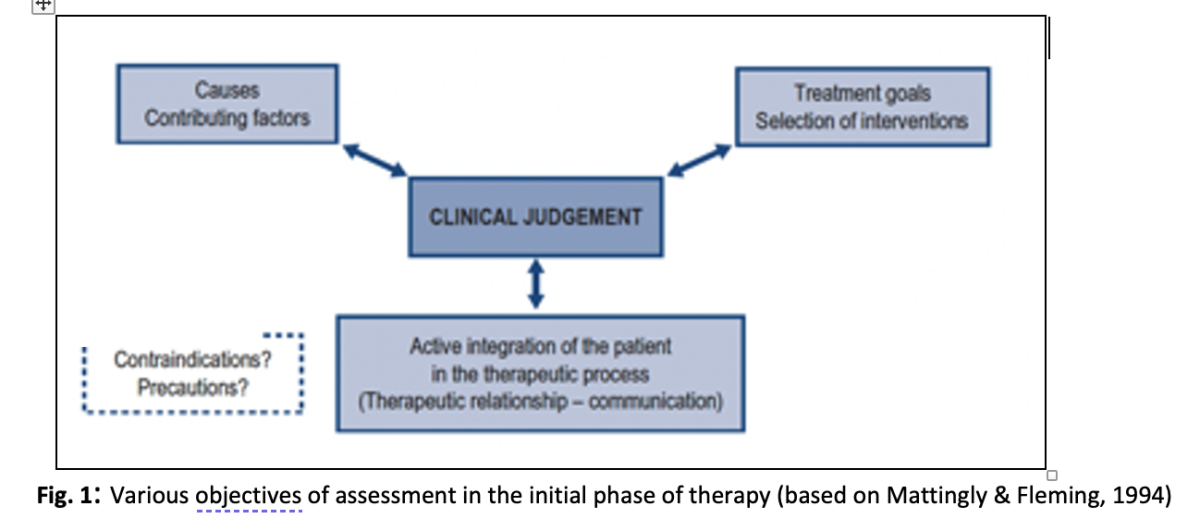
Sembra che molti fisioterapisti sviluppino un atteggiamento centrato sulla persona nei confronti dei pazienti nel corso degli anni di esperienza clinica, anche se spesso più a livello intuitivo. Jensen, Gwyer, Shepard e Hack (2000) hanno osservato che esperto La pratica fisioterapica si distingue da avanzato fisioterapisti, con una base di conoscenze centrate sul cliente, sviluppate attraverso una regolare riflessione sul processo terapeutico e sulle interazioni, la risoluzione collaborativa dei problemi con il cliente e un atteggiamento di cura e impegno nei confronti dei pazienti.
|
Suggerimento per la riflessione: - Come vede la sua base di conoscenze centrate sulla persona? - Riflette spesso sul processo terapeutico e sull'interazione con il cliente? - Cosa significa per voi risolvere i problemi in modo collaborativo? - Come considera il suo ruolo di guida e di coaching con il paziente? Tendereste a essere più diretti nella comunicazione o preferireste guidare ponendo domande e ascoltando attivamente? |
1.3 Intersoggettività
Quando i pazienti e i fisioterapisti si impegnano nel processo terapeutico, iniziano a condividere un'esperienza intersoggettiva, che viene descritta come segue (Leeming, 2014):
"Tra due persone o "soggetti" avviene uno scambio di pensieri e sentimenti, sia consci che inconsci, facilitato dall'empatia". Per comprendere l'intersoggettività, è necessario innanzitutto definire il termine soggettività, ossia la percezione o l'esperienza della realtà dalla propria prospettiva (sia conscia che inconscia) e necessariamente limitata dal confine o dall'orizzonte della propria visione del mondo".
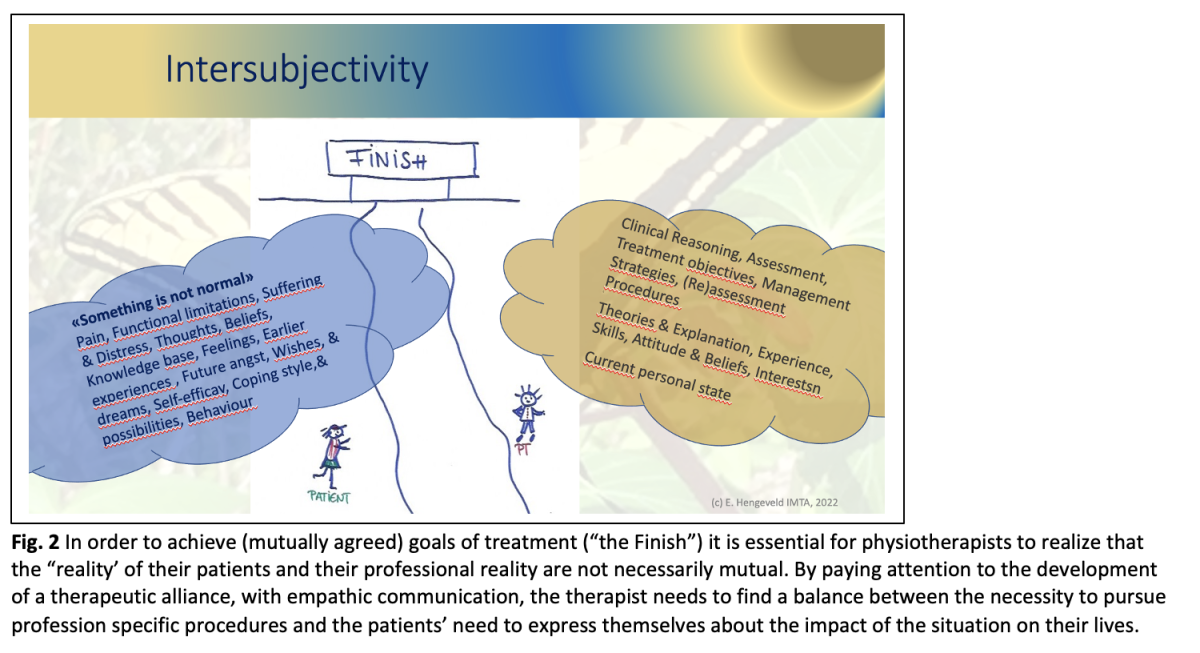
- Squilibrio di potere nelle valutazioni
In un'analisi discorsiva delle interazioni tra medici e pazienti, Wodak (1997) ha osservato un discorso predominante incentrato sul clinico, per lo più legato ai suoi compiti professionali e diagnostici. Ha notato uno squilibrio di potere tra le "realtà" del medico e del paziente, in cui i medici devono arrivare il più rapidamente possibile a una diagnosi, mentre i pazienti spesso vogliono spiegare aspetti della loro biografia e l'impatto dei loro sintomi o della loro malattia sulla loro vita. (Wodak, 1997).
Uno squilibrio di potere simile può verificarsi anche nella pratica fisioterapica. Sia il fisioterapista che il cliente entrano nell'incontro terapeutico con la loro realtà di prospettive individuali. (fig. 2). Da un lato, i pazienti possono chiedere l'aiuto di un fisioterapista, perché sentono che "qualcosa non è normaleche riguarda in modo particolare loro e la loro vita. D'altra parte, i fisioterapisti naturalmente seguiranno principalmente i requisiti professionali delle procedure di valutazione e gestione. Tuttavia, si suggerisce di incorporare un approccio narrativo e centrato sul cliente nelle procedure specifiche della fisioterapia, con attenzione allo sviluppo di un'alleanza terapeutica per evitare lo squilibrio di potere di un'agenda predominante centrata sul terapeuta. (Moore & Jull, 2012) (CSP, 2020).
Un'agenda centrata sulla persona dovrebbe consentire ai pazienti di raccontare le proprie esperienze individuali. senza controllare i pazienti con criteri di valutazione troppo rigidi, in cui possono parlare solo degli aspetti rilevanti per la diagnosi fisioterapica e la pianificazione del trattamento dal punto di vista dei fisioterapisti. (Thomson, 1998).
1.4 Assistenza centrata sulla persona e dolore
Il concetto di assistenza centrata sulla persona è sempre più accettato in fisioterapia come atteggiamento generale. Tuttavia, sembra che la traduzione dei principi incentrati sulla persona, con l'inclusione degli aspetti psicosociali nella pratica clinica, sia una sfida per i fisioterapisti (Derghazarian & Simmonds, 2011) (Naylor, Killingback, & Green, 2022).
In uno studio osservazionale condotto su otto fisioterapisti che offrivano formazione sul dolore lombare, Trede et al. (2000) hanno concluso che solo uno dei partecipanti seguiva un approccio centrato sulla persona, con un ascolto attivo delle esigenze dei pazienti, mentre gli altri fisioterapisti, che pensavano di aderire a un approccio centrato sulla persona, in realtà seguivano un approccio predominante centrato sul terapeuta.
In uno studio sull'empatia, è stato discusso che i fisioterapisti sembravano essere più interessati alla raccolta dei dati nella prima sessione di trattamento e mostravano più empatia nella seconda sessione rispetto alla prima. (Thomson, Hassenkamp, & Mansbridge, 1997).
Daluiso-King & Hebron (2020) ha discusso che alcuni fisioterapisti semplificano eccessivamente il modello bio-psico-sociale, compartimentando gli elementi bio, psico e sociali e considerandolo con una filosofia riduzionista e dualistica. I fisioterapisti sembrano considerare il modello all'interno di due entità, in cui gli aspetti biomedici sono separati dalle dimensioni psicosociali. Inoltre, descrivono che i fisioterapisti non sempre si sentono sicuri nel trattare gli aspetti psicosociali a causa di una concettualizzazione incompleta del modello bio-psico-sociale. Inoltre (Hutting, Oswald, Staal, & Heerkens, 2020) hanno osservato in un'indagine qualitativa che i fisioterapisti dei Paesi Bassi sembrano sentirsi più a loro agio nel fornire informazioni sui fattori biomeccanici e fisici della condizione del paziente per le strategie di autogestione rispetto ai fattori psicosociali.
|
Il riconoscimento empatico dell'esperienza individuale del paziente è probabilmente una delle caratteristiche più importanti del primo passo nello sviluppo di una forte alleanza terapeutica.
L'intersoggettività come "costruzione di ponti": - I medici mostrano un sincero interesse per la narrazione dell'esperienza individuale dei loro pazienti e riconoscono questa esperienza. - I medici spiegano ai pazienti il motivo per cui adottano determinate misure nelle procedure di valutazione, per ottenere la comprensione del paziente e il suo impegno nel processo terapeutico (ad esempio, impegnandosi in procedure di rivalutazione). |
1.5 Caratteristicadi un'alleanza terapeutica
Nel definire le caratteristiche di una relazione terapeutica, Rogers ha lavorato principalmente sulle caratteristiche e sui comportamenti del terapeuta. Inoltre, lo psicoterapeuta Bordin (1976, 1980 citato da (Horvath & Greenberg, 1989) si è concentrato sulle caratteristiche del terapeuta. concetto di mutualità come elemento primario di un'alleanza terapeutica. Bordin ha definito tre componenti costitutive, che definiscono la qualità e la forza di tutte le alleanze:
- - Legami: si riferisce alla complessa rete di legami personali positivi tra cliente e terapeuta basati sulla fiducia, l'accettazione e la confidenza.
- - Obiettivi: clienti e terapeuti in modo collaborativo chiarire gli obiettivi, che sono significativi per il cliente
- - Compiti: accordo reciproco di interazioni e interventi che entrambi i partner dell'alleanza percepiscono come efficaci e rilevanti per il raggiungimento degli obiettivi.
Babatunde, MacDermid e McIntyre (2017), in un'ampia revisione della letteratura sulle caratteristiche dell'alleanza terapeutica, hanno classificato otto elementi fondamentali, con diverse classificazioni degli studi rappresentati. Suggeriscono di affrontare specificamente questi temi nella ricerca futura e di implementarli nella formazione universitaria dei fisioterapisti e dei terapisti occupazionali (Tabella 1).
Tabella 1: Caratteristiche dell'alleanza terapeutica (Babatunde et al, 2017)
|
Tema |
Specifiche |
|
- Congruenza |
o Accordo sugli obiettivi o Identificazione del problema o Accordo sui compiti |
|
- Connettività |
o Buona relazione percepita o Cordialità o L'empatia o Prendersi cura o Calore o Interesse/preoccupazione genuini o La fede del terapeuta nel cliente o Onestà (Genuinità) o Cortesia |
|
- Comunicazione |
o Non verbale o Capacità di ascolto (ascolto attivo) o Ausili visivi o Spiegazioni e informazioni chiare o Feedback positivo |
|
- Aspettative |
o Terapia o Risultati |
|
- Terapia personalizzata |
o Reattività (alle circostanze personali) o Pratica olistica (in relazione a circostanze e contesti individuali) |
|
- Fattori d'influenza |
|
|
- Fattori esterni |
o Strutture, processi e ambiente o Pianificazione dell'assistenza |
|
- Prerequisito del terapeuta |
o Abilità, competenza ed esperienza o Umorismo o Esperienze di vita o Intelligenza emotiva |
|
- Prerequisito del cliente |
o Caratteristiche personali o Risorse esistenti o Esperienza di vita o Disponibilità a impegnarsi |
|
- Partnership |
o Fiducia / affidabilità o Il rispetto o Comprensione reciproca o Scambio di conoscenze o Equilibrio di potere o Coinvolgimento attivo/impegno |
|
- Ruoli e responsabilità |
o Attivare le risorse dei pazienti o Motivatore/incoraggiatore o Professionalità o Educatore/consulente/guida o Follow-up attivo o Supporto all'autonomia |
1.6 Ricerca e alleanza terapeutica
Diversi studi condotti su pazienti che esplorano le loro esperienze con la relazione terapeutica hanno dimostrato che i pazienti apprezzano quanto segue in una relazione terapeutica:
- Inizialmente i pazienti avevano aspettative su esercizi, diagnosi, informazioni chiare su valutazione e diagnosi, consigli e rassicurazioni (Unsgaard-Tøndel & Søderstrøm (2021) Kamper et al (2018). Tuttavia, dopo alcune sedute con il terapeuta, hanno apprezzato soprattutto la relazione terapeutica con il seguente elemento costitutivo, che ha migliorato la loro comprensione e la motivazione ad aderire ai consigli e all'autogestione:
o Ascolto attivo
o Sartoria individuale
o Monitoraggio continuo
o Adattamento del trattamento
o Comunicazione empatica
o Tempo sufficiente con il terapeuta.
Nello studio di Kamper et al. è stato notato che oltre 50% dei partecipanti hanno espresso la necessità di
discutere l'impatto del dolore sulla loro vita.
- Inoltre, i pazienti hanno percepito un'alleanza terapeutica più forte, quando gli stili di interazione dei medici hanno facilitato le interazioni con i pazienti, come l'esplorazione dell'esperienza individuale di malattia del paziente, l'ascolto attento e la gestione delle questioni emotive. In particolare, hanno influito positivamente la discussione delle opzioni, la richiesta di opinioni da parte dei pazienti, l'incoraggiamento delle domande e delle risposte, le spiegazioni di ciò che i pazienti dovevano sapere. I consigli e le indicazioni sono stati associati in modo significativamente negativo alla relazione terapeutica.. Pinto, Ferreira, Oliviera et al. (2012)
- Tra i fattori simili a quelli sopra citati, (Bishop, et al., 2021) hanno concluso che l'alleanza terapeutica è rafforzata anche da questioni organizzativecome le procedure di appuntamento, i tempi di attesa, l'organizzazione e le strutture.
- In uno studio a metodo misto con questionari per pazienti e terapeuti e osservazioni della prima seduta videoregistrata, (Myers et al., 2022) hanno notato che un'alleanza terapeutica percepita come più forte ha avuto un effetto immediato sui punteggi del dolore, anche se con un effetto tetto dopo un mese. Tuttavia, quando la relazione terapeutica migliorava nel corso del mese, il dolore e la funzione tendevano a migliorare ulteriormente. È interessante notare che variabili cliniche come *mancanza di tocco umano, *informazioni/istruzione mancanti e *non rispecchiamento al cliente sono state significativamente associate a valutazioni più basse dell'alleanza terapeutica. D'altro canto, *pause per ascoltare, *uso dell'umorismo, *transizioni, *uso di domande aperte e *domande chiarificatrici sono state alcune delle principali pratiche comportamentali associate a una maggiore alleanza terapeutica percepita dal paziente. L'uso di strategie di comunicazione centrate sul paziente durante l'incontro clinico sembra costruire un'alleanza terapeutica più forte.
- Sembra che la percezione di una forte alleanza terapeutica sia legata a risultati del trattamento quali
- Taderenza al trattamento (persone con lesioni cerebrali o patologie multiple; adulti con dolore cronico MSK)
- Sintomi depressivi (persone con sintomi cardiaci)
- Soddisfazione per il trattamento (persone con patologie muscoloscheletriche)
- Funzione (persone geriatriche, persone con dolore cronico o dolore lombare)
Basato su (Hall, Ferreira, Maher, Latimer , & Ferrreira, 2010) (Kinney, et al., 2018) (Alodaibi, et al., 2021) (Moore, Holden, Foster, & Jinks, 2019)
- Effetti immediati sull'NRS del dolore percepito (Myers et al, 2022), Fuentes et al (2014
- Effetti sull'autoefficacia, sulle percezioni e sulle convinzioni relative alla LBP e sul disagio psicosociale (Bishop et al, 2021).
1.7 Processo decisionale condiviso
Il concetto di accordo reciproco o di congruenza di obiettivi, compiti e legami è essenziale negli approcci centrati sulla persona. (Bordin, 1976, citato da Horvath & Greenberg, 1989). (Babatunde, MacDermid, & MacIntyre, 2017). Il termine "processo decisionale condiviso" è sempre più utilizzato nella letteratura professionale ed è espressione di un ragionamento collaborativo. (Edwards, Jones, Higgs, Trede, & Jensen, 2004).
"Processo decisionale condiviso"(SDM) si colloca nel contesto dei cambiamenti nell'assistenza sanitaria, con una maggiore attenzione all'empowerment dei pazienti, alla pratica etica del consenso informato, ai diritti dei pazienti, alla collaborazione, al rispetto dell'autonomia delle persone che richiedono assistenza. (Hoffmann, et al., 2014) (Stiggelbout et al, 2012).
La partecipazione alle decisioni deve guidare i pazienti a mantenere un controllo ottimale sulle decisioni e sulle azioni relative alla loro assistenza sanitaria. (OMS, Glossario della promozione della salute, 1998). Fornisce un equilibrio alle strutture di potere paternalistiche e può essere visto come un incontro tra esperti: i clinici con la loro esperienza da un lato, e i pazienti come esperti della loro vita dall'altro. (Godolphin, 2009).
(NICE, 2017) descrive il processo decisionale condiviso come segue:
Il processo decisionale condiviso è un processo di collaborazione che coinvolge una persona e il suo operatore sanitario per raggiungere una decisione comune sulle cure. Può trattarsi di cure di cui la persona ha bisogno subito o di cure future, ad esempio attraverso una pianificazione anticipata delle cure. Si tratta di scegliere test e trattamenti basati sia sull'evidenza che sulle preferenze, le convinzioni e i valori individuali della persona. Significa assicurarsi che la persona comprenda i rischi, i benefici e le possibili conseguenze delle diverse opzioni attraverso la discussione e la condivisione delle informazioni. Il processo congiunto consente alle persone di prendere decisioni sulle cure più adatte a loro (includendo le opzioni di scegliere di sottoporsi a trattamenti o di non cambiare ciò che stanno facendo).
(Hoffmann, et al., 2014) sottolineano che il processo decisionale condiviso è un processo continuo nell'ambito della cura del paziente e non un singolo momento dell'incontro clinico.
- Differenze di enfasi delle decisioni in medicina e riabilitazione
In pratica medica, Il processo decisionale condiviso riguarda soprattutto le opzioni, i rischi e i benefici di esami e trattamenti con varie diagnosi biomediche (Hoffmann, et al., 2014, p. 2).
Nelle pratiche di riabilitazioneCome nel caso della fisioterapia e dell'ergoterapia, il processo decisionale condiviso riguarda soprattutto le decisioni (Hengeveld & Banks, 2014).
- obiettivi significativi del trattamento
- interventi significativi che portino al raggiungimento degli obiettivi concordati.
- parametri con cui il paziente e il terapeuta controllano i progressi nel processo di trattamento e gli esiti dei vari interventi terapeutici
È notevole che questa differenza nell'accentuazione del processo decisionale condiviso non sia ancora considerata nelle attuali descrizioni dei processi decisionali condivisi.
L'implementazione dei processi decisionali condivisi sembra essere limitata in numerosi ambiti clinici, nonostante il riconoscimento generale del valore di questo concetto nella pratica.
Tuttavia, la mancanza di opportunità di partecipare alle decisioni può avere un impatto profondo sulla vita di alcuni pazienti:
(Hack, Degner, & Watson, 2006) ha studiato la situazione delle donne con cancro al seno, tre anni dopo il trattamento. Con dei questionari hanno indagato su come le donne percepissero i processi decisionali condivisi nelle fasi di diagnosi e trattamento della loro cura. Le donne che sono state maggiormente coinvolte nel processo decisionale hanno percepito una migliore qualità di vita, una minore fatica e un significativo miglioramento del funzionamento fisico e sociale rispetto alle donne che hanno percepito un minore coinvolgimento nel processo. A posteriori, quest'ultimo gruppo si è rammaricato di non aver avuto la possibilità di partecipare alle decisioni sulla propria cura.
1.8 La ricerca fisioterapica nel processo decisionale condiviso
- In un studio clinico randomizzato su 75 pazienti con dolore lombare cronico, (Gardner, et al., 2019) ha dimostrato che educazione del paziente in combinazione con processi decisionali condivisi ha portato a risultati funzionali migliori (n=37) rispetto al gruppo di controllo (che ha ricevuto un programma di esercizi standardizzato n=38). Le variabili primarie erano l'intensità del dolore e le limitazioni funzionali. Le variabili secondarie includevano la qualità della vita, il comportamento di evitamento della paura, la depressione, l'autoefficacia, l'ansia e lo stress. Queste variabili, compreso il ricorso all'assistenza sanitaria, sono state valutate rispettivamente dopo 2, 4 e 12 mesi. Dopo 12 mesi le variabili primarie, così come la qualità della vita, il comportamento di evitamento della paura e l'autoefficacia sono rimaste significativamente migliori nel gruppo di intervento rispetto al gruppo di controllo. Sono state osservate solo piccole dimensioni di effetto per ansia, depressione e stress. Non sono stati osservati cambiamenti nel ricorso all'assistenza sanitaria.
- È stato riconosciuto che la congruenza tra gli obiettivi del paziente e quelli del terapeuta spesso non è adeguata e che i processi decisionali condivisi tendono ad essere poco utilizzati. (Moore & Kaplan, 2018) (Dierckx, Deveugele, Roosen, & Devisch, 2013):
In una revisione sistematica di 15 articoli sul processo decisionale condiviso e sulla definizione degli obiettivi in ambito riabilitativo, (Rose, Rosewiliam, & Soundy, 2017) ha concluso che solo due articoli si riferivano a decisioni centrate sul paziente, mentre gli altri studi hanno mostrato che sono state prese decisioni solo parzialmente partecipative. Tuttavia, in tutti gli studi clinici e pazienti hanno concordato sui vantaggi del processo decisionale condiviso. In quattro studi i pazienti hanno notato un senso di appartenenza e di controllo sul proprio processo terapeutico, sentendosi più motivati e in sintonia con il terapeuta. Hanno apprezzato soprattutto gli obiettivi e gli interventi terapeutici, che sono stati adattati alla loro situazione unica. I terapeuti hanno sperimentato barriere e idee sbagliate simili a quelle menzionate da (Hoffmann, et al., 2014)ma concordano sul fatto che i processi decisionali condivisi promuovono la motivazione del paziente.
- (Leach, Cornwell, Fleming, & Haines, 2010)In interviste semi-strutturate con fisioterapisti, ha notato che la maggior parte dei terapisti ha definito gli obiettivi del trattamento in base ai livelli di compromissione. (OMS, 2001) sulla base dell'esame fisico. Gli obiettivi relativi ai livelli di attività non sono stati discussi per esplorarne la significatività dal punto di vista del paziente.
- In uno studio condotto su dieci fisioterapisti e 21 pazienti con emiplegia, (Parry, 2004) hanno analizzato 74 sessioni audioregistrate. Ci sono state solo otto sessioni in cui i terapeuti hanno guidato un processo decisionale condiviso sulla definizione degli obiettivi. I vincoli di tempo, le sfide nelle interazioni con i pazienti e le situazioni con prognosi infausta hanno reso difficile per i terapeuti ottimizzare le decisioni prese in collaborazione.
- Tuttavia, i livelli di istruzione e di formazione specifica nel processo decisionale condiviso sembrano ottimizzare il processo. (Couët, et al., 2015) , (Hausherr, Suter, & Kool, 2020).
1.9 Il quadro dell'alleanza fisioterapica di Miciak
Miciak (2015), in interviste semistrutturate con 11 fisioterapisti e 7 pazienti, ha elaborato un quadro concettuale della relazione terapeutica in fisioterapia. Ha riconosciuto che molte intuizioni sulle relazioni terapeutiche si basano sulla pratica della psicoterapia. Tuttavia, si sa ancora poco su come si sviluppano i legami e quali condizioni sono alla base di una relazione terapeutica costruttiva nella pratica fisioterapica. La relazione terapeutica nella pratica fisioterapica ha alcune caratteristiche uniche che la distinguono da altre professioni. Ad esempio, l'uso del tatto nella valutazione e nel trattamento, meno probabile nella pratica della psicoterapia; il tempo trascorso in più incontri consecutivi con i pazienti, a differenza dei tempi di consultazione con i medici; i pazienti lavorano spesso con lo stesso terapeuta, consentendo lo sviluppo di una relazione coerente, rispetto ad esempio agli infermieri che cambiano turno.
Il quadro comprende le seguenti componenti, che sono i prerequisiti di un'alleanza terapeutica:
a) Condizioni di ingaggio: (Miciak, Mayan, Brown, Gross, & Joyce, 2018b):
- Presenza
(ad esempio, riconoscere che un paziente può aver bisogno di più tempo 1:1, nonostante un'agenda frenetica; rimanere concentrati).
sul paziente nonostante il carico di lavoro o lo stress personale. I pazienti hanno bisogno di sentire il trattamento e
imparare a capire le loro reazioni).
- Ricettivo
(ad esempio, entrare nelle interazioni con un atteggiamento di apertura per negoziare piani di trattamento appropriati e una
ricettività mirata per identificare i problemi e i bisogni più importanti. Permettere ai pazienti di raccontare la loro storia può essere
importante creare un'atmosfera sicura e ricettiva).
- Originale
(ad esempio, essere se stessi in modo caloroso e premuroso; essere diretti, con un tono chiaro e diretto).
trasmettere preoccupazione o compassione; investire nel personale mostrando un interesse autentico per la persona
e la disponibilità a rivelare qualcosa di sé).
- Impegnati
(ad esempio, terapeuta e paziente si impegnano a comprendere la situazione del paziente e a capirsi reciprocamente).
ruolo dell'altro; impegnarsi nell'azione - impegnarsi per raggiungere gli obiettivi, "accettare" la terapia e la
rivalutazioni).x
b) Modi per stabilire connessioni (definito come "un legame con un'altra persona basato su un terreno comune o su un riconoscimento" (p. 4):
- Riconoscere l'individuo
(ad esempio l'incontro come essere umano alla pari (non solo come "schiena"), con una vita con molte esperienze al di fuori di quelle che si possono fare con i bambini.
della sala di trattamento; salutare con un sorriso, stringere la mano, fare una breve chiacchierata alla prima visita.
incontro per stabilire una prima connessione; i fisioterapisti si assicurano che i pazienti siano visti, ascoltati
e apprezzato; convalidare o riconoscere le esperienze dei pazienti nel momento in cui emergono).
- Dare di sé
(ad esempio, se necessario, i fisioterapisti dedicano più tempo o più energie al paziente; i fisioterapisti
indicando di voler rivedere la letteratura, di consultare un collega o dicendo che stavano pensando
del caso del paziente quando si partecipa a un seminario; mostrare sinceramente empatia, o controllare il caso del paziente.
paziente; se appropriato, qualche auto-rivelazione su cose o argomenti che avevano in comune con i pazienti).
- Usare il corpo come punto di rotazione (rispettando le esperienze corporee del paziente e aiutandolo a
per diventare consapevoli e (ri)connettersi con il proprio corpo, all'interno di un paradigma biopsicosociale)
(Ad esempio, chiarire i problemi fisici e le soluzioni [legati al movimento e altri, come il senso di tensione];
facilitare la connessione del paziente con il corpo[1] utilizzare il tatto come trattamento e come opportunità di aiuto
il paziente a prendere coscienza delle proprie reazioni e a guidare i movimenti e gli esercizi)
c) Elementi del legame
- Natura del rapporto
(La natura del rapporto è il fondamento della cooperazione, con il riconoscimento reciproco dell'altro).
persona; "andare d'accordo"; un mix di relazioni professionali ()aspetti etici; focus primario sul ritorno a
partecipazione ad attività significative) e il rapporto personale (legato al terreno reciproco, ad esempio, di avere dei figli
nella stessa epoca)
- Il rispetto (come riconoscimento reciproco dell'importanza o del valore intrinseco di una persona; p. 168)
(ad esempio, uguale rispetto e apertura per tutti i pazienti; accoglienza e rispetto; essere al centro dell'attenzione del paziente).
terapeuta al momento; il rispetto delle conoscenze del terapeuta; il rispetto della dignità del paziente nei momenti in cui
possono sentirsi vulnerabili a causa, ad esempio, di limitazioni fisiche, bassa autostima o fattori culturali e di genere)
- Fiducia (spesso usato insieme a rispetto)
(fiducia nel fatto che il fisioterapista, in quanto professionista, sia preparato e abbia le conoscenze necessarie).
competenze; sovrapposizione di fiducia professionale e personale; fiducia del fisioterapista nei confronti del paziente; in particolare la fiducia nei confronti del paziente.
fisioterapisti che dimostrano la loro intenzione di aiutare i pazienti a raggiungere i loro obiettivi riabilitativi senza
causando un danno fisico o psicologico irreversibile).
- Prendersi cura (come espressione di preoccupazione o riguardo per il benessere di un'altra persona; p. 180)
[1]. Con una formazione supplementare, la fisioterapia può andare oltre un paradigma meccanico del corpo umano. Come espressione di una pratica psicologicamente informata e di un concetto di "embodment", i fisioterapisti possono imparare a guidare i pazienti con reazioni di tensione verso la consapevolezza delle relazioni con le loro esperienze emotive. (Nichols et a, 2010, 2013)
1.10 Conclusione
Soprattutto l'esplorazione delle intuizioni personali dei pazienti sulla loro condizione e il feedback regolare sulla loro prospettiva e sui loro sentimenti riguardo al processo terapeutico giocano un ruolo decisivo nello sviluppo di un'alleanza terapeutica.
|
Nello sviluppo di un'alleanza terapeutica è necessario creare un'atmosfera in cui i pazienti (Dickson, Hargie, & Morrow, 1997, p. 139): - Sentirsi apprezzati, accettati e compresi - Può approfondire la propria situazione - Possono discutere di ciò che è importante per loro, per quanto riguarda gli obiettivi significativi e gli interventi preferiti. - Sono supportati e guidati nello sviluppo di piani d'azione. |
|
Suggerimento per la riflessione: - In quali punti di questo blog avete riconosciuto le vostre fasi di comunicazione e di definizione degli obiettivi con i vostri pazienti? - Ci sono aree che vorrebbe approfondire? Si può pensare a
Fatemi sapere cosa ne pensate: elly.hengeveld@imta.ch
Salute, Elly |
1.11 Riferimenti
Alodaibi, F., Beneciuk, J., Holmes, R., Kareha, S., Hayes, D., & Fritz, J. (2021). La relazione dell'alleanza terapeutica con le caratteristiche del paziente e i risultati funzionali durante un episodio di terapia fisica per pazienti con lombalgia: uno studio osservazionale. Terapia fisica, 101(1): 1-9. DOI: 10.1093/ptj/pzab026.
Babatunde, F., MacDermid, J. e MacIntyre, N. (2017). Caratteristiche dell'alleanza terapeutica nella pratica della fisioterapia muscoloscheletrica e della terapia occupazionale: una revisione della letteratura. BMC Ricerca sui servizi sanitari, 17: 375. DOI: 10.1186/s12913-017-2311-3.
Bishop, F., Al-Abbadey, M., Roberts, L., MacPherson, H., Stuart, B., Fawkes, C., . . . Bradbury, K. (2021). Effetti diretti e mediati del contesto di trattamento sull'esito della lombalgia: uno studio prospettico di coorte. BMJ Open, 11:e044831. doi:10.1136/ bmjopen-2020-044831.
Couët, N., Desroches, S., Robitaille, H., Vaillancourt, H., Leblanc, A., Turcotte, S., . . . Légaré, F. (2015). Valutazione della misura in cui gli operatori sanitari coinvolgono i pazienti nel processo decisionale: una revisione sistematica degli studi che utilizzano lo strumento OPTION. Aspettative di salute, Vol 18, Issue 4. doi: 10.1111/hex.12054.
CSP. (2020). CSP Chartered Society of Physiotherapy. Retrieved from Physiotherapy Framework - putting physiotherpy behaviour, values, kjnowledge & skills nto practice: https://www.csp.org.uk/system/files/documents/2020-05/CSP%20Physiotherapy%20Framework%20May%202020.pdf
Daluiso-King, G. e Hebron, C. (2020). Il modello biopsicosociale nella fisioterapia muscoloscheletrica è adeguato? Un'analisi concettuale evolutiva. Teoria e pratica della fisioterapia, 38(3): 373 - 389. https://doi.org/10.1080/09593985.2020.1765440.
Derghazarian, T. e Simmonds, M. (2011). Gestione del dolore lombare da parte dei fisioterapisti in Quebec: come stiamo andando? Fisioterapia Canada, 64(4): 464-473 https://doi.org/10.3138/ptc.2010-04P.
Dickson, D., Hargie, O. e Morrow, N. (1997). Formazione sulle abilità comunicative per gli operatori sanitari. 2a ed. Londra: Chapmann & Hall.
Dierckx, K., Deveugele, M., Roosen, P., & Devisch, I. (2013). Implementazione del processo decisionale condiviso in fisioterapia: Livello di coinvolgimento osservato e preferenze del paziente. Fisioterapia, 93(10): 1321-1330. doi.org/10.2522/ptj.20120286.
Edwards, I., Jones, M., Higgs, J., Trede, F. e Jensen, G. (2004). Che cos'è il ragionamento collaborativo? Corso di perfezionamento in fisioterapia6: 70-83. doi.org/10.1080/14038190410018938.
Fuentes, J., Armijo-Olivo, S., Funabashi, M., Miciak, M., Dick, B., Warren, S., . . . Gross, D. (2014). L'alleanza terapeutica rafforzata modula l'intensità del dolore e la sensibilità al dolore muscolare nei pazienti con lombalgia cronica: uno studio sperimentale controllato. Phys. Ther., 94: 477-489. https://doi.org/10.2522/ptj.20130118.
Gardner, T., Refshauge, K., McAuley, J., Hübscher, M., Goodall, S., & Smith, L. (2019). Un intervento combinato di educazione e definizione degli obiettivi guidato dal paziente ha ridotto la disabilità e l'intensità del dolore lombare cronico a 12 mesi: uno studio randomizzato controllato. Br. J Sport MEd0:1-9. doi:10.1136/bjsports-2018-100080.
Godolphin, W. (2009). Il processo decisionale condiviso. Assistenza sanitaria Quartelijk12: e186-e190. Recuperato da: https://www.researchgate.net/profile/William-Godolphin/publication/51437687_Shared_Decision-Making/links/02e7e53b43eeab9bfb000000/Shared-Decision-Making.pdf.
Hack, T., Degner, L. e Watson, P. (2006). Le pazienti traggono beneficio dalla partecipazione al processo decisionale medico? Follow-up longitudinale di donne con cancro al seno. Psico-oncologia, 15: 9-19. DOI: 10.1002/pon.907.
Hall, A., Ferreira, P., Maher, C., Latimer, J. e Ferrreira, M. (2010). L'influenza della relazione terapeuta-paziente sull'esito del trattamento in riabilitazione fisica: Una revisione sistematica. Terapia fisica, 90:1099-1191. doi.org/10.2522/ptj.20090245.
Hausherr, A., Suter, L. e Kool, J. (2020). Il processo decisionale condiviso in fisioterapia: uno studio osservazionale trasversale. Eur. J. of Physiotherapy, 23(6) DOI: 10.1080/21679169.2020.1772869.
Hengeveld, E. e Banks, K. (2014). Manipolazione vertebrale di Maitland: Gestione dei disturbi neuromuscoloscheletrici. Vol. 1. 8a ed.Edimburgo: Churchill Livingstone Elsevier.
Hoffmann, T., Légaré, F., Simmons, M., McNamara, K., McCaffery, K., Trevena, L., . . . De Mar, C. (2014). Il processo decisionale condiviso: cosa devono sapere i medici e perché dovrebbero preoccuparsi? Giornale medico dell'Australia, 35-39. doi: 10.5694/mja14.00002.
Horvath, A. e Greenberg, L. (1989). Sviluppo e validazione del Working Alliance Inventory. J. of Counseling Psychology, 36(2): 223-233. https://doi.org/10.1037/0022-0167.36.2.223.
Hutting, N., Oswald, W., Staal, J., & Heerkens, Y. (2020). Supporto all'autogestione per le persone con lombalgia non specifica: Un'indagine qualitativa tra fisioterapisti e terapisti dell'esercizio. Scienza e pratica muscoloscheletrica, Vol. 50, 102269. https://doi.org/10.1016/j.msksp.2020.102269.
Jensen, G., Gwyer, J., Shepard, K. e Hack, L. (2000). La pratica esperta in terapia fisica. Fisioterapia, 80:28-43. https://doi.org/10.1093/ptj/80.1.28.
Kamper, S., Haanstra, T., Simmons, K., Kay, M., Ingram, T., Byrne, J., . . . Hall, A. (2018). Cosa si aspettano i pazienti con dolore spinale cronico dal loro fisioterapista? Fisioterapia Canada, 70 (1) 36-41. doi:10.3138/ptc.2016-58.
Kinney, M., Seider, J., Floyd Beaty, A., Coughlin, K., Dyal, M., & Clewley, D. (2018). L'impatto dell'alleanza terapeutica nella terapia fisica per il dolore muscoloscheletrico cronico: Una revisione sistematica della letteratura. Teoria e pratica della fisioterapiaOnline. DOI: 10.1080/09593985.2018.1516015.
Leach, E., Cornwell, P., Fleming, J. e Haines, T. (2010). Definizione degli obiettivi centrata sul paziente in un contesto di riabilitazione subacuta. Disabilità e riabilitazione,, 32(2): 159-172. DOI: 10.3109/09638280903036605.
Leeming, D. (2014). Enciclopedia di psicologia e religione. 2a ed. New York: Springer.
Mattingly, C. e Fleming, M. (1994). Ragionamento clinico: Forme di indagine nella pratica clinica. Filadelfia: F.A. Davis.
Miciak, M. (2015). Questioni di letto: Un quadro concettuale della relazione terapeutica in fisioterapia. Tesi di dottorato della Facoltà di Medicina riabilitativa. Alberta: Univertsità di Alberta. Derivato da; https://era.library.ualberta.ca/files/9z903246q.
Miciak, M., Mayan, M., Brown, C., Gross, D., & Joyce, A. (2018b). Le condizioni necessarie di impegno per la relazione terapeutica in fisioterapia: uno studio di descrizione interpretativa. Archivi di fisioterapia, 8:3. https://doi.org/10.1186/s40945-018-0044-1.
Miciak, M., Mayan, M., Brown, C., Joyce, A., & Gross, D. (2018a). Un quadro per stabilire connessioni nella pratica della fisioterapia. Teoria e pratica della fisioterapia, 35(1): 40-56. https://doi.org/10.1080/09593985.2018.1434707.
Moore, A. e Jull, G. (2012). Centralità del paziente. Editoriale. Terapia manuale, (17) 377.
Moore, A., Holden, M., Foster, N., & Jinks, C. (2019). L'alleanza terapeutica facilita l'adesione all'esercizio e all'attività fisica guidata dalla fisioterapia per gli anziani con dolore al ginocchio: uno studio qualitativo longitudinale. J. of Physiother., 66 (1), 45-53. https://doi.org/10.1016/j.jphys.2019.11.004.
Moore, C. e Kaplan, S. (2018). Un quadro di riferimento e risorse per il processo decisionale condiviso: Opportunità per migliorare i risultati della terapia fisica. Phys. Ther.98: 1022-1036. https://doi.org/10.1093/ptj/pzy095.
Myers, C., Thompson, G., Hughey, L., Young, J., Rhon, D., & Rentmeester, C. (2022). Un'esplorazione delle variabili cliniche che migliorano l'alleanza terapeutica nei pazienti in cerca di cure per il dolore muscoloscheletrico: Un approccio con metodi misti. Cura dell'apparato muscolo-scheletrico, 1-16. DOI: 10.1002/msc.1615.
Naylor, J., Killingback, C. e Green, A. (2022). Quali sono le opinioni dei fisioterapisti muscoloscheletrici e dei pazienti sulla pratica centrata sulla persona? Una revisione sistematica degli studi qualitativi. Disabilità e riabilitazione, DOI: 10.1080/09638288.2022.2055165.
NICE. (2017). Processo decisionale condiviso. www.nice.org.uk: Istituto Nazionale per la Salute e l'Eccellenza Assistenziale.
Nicholls, D. e Gibson, B. (2010). Il corpo e la fisioterapia. Teoria e pratica della fisioterapia, 26(8): 497-510. DOI: 10.3109/09593981003710316.
Nicholls, D., Walton, J., & Price, K. (2009). Respirare è il tuo mestiere: pratiche imprenditoriali ai margini dell'ortodossia. salute: Una rivista interdisciplinare per lo studio sociale della salute, della malattia e della medicina., 13(3): 337-360. DOI: 10.1177/1363459308101807.
Owen, M. (2022). L'arte di ascoltare. Dalla rivista Aeon: https://aeon.co/essays/the-psychologist-carl-rogers-and-the-art-of-active-listening abgerufen
Parry, R. (2004). La comunicazione durante la definizione degli obiettivi nelle sessioni di trattamento fisioterapico. Riabilitazione clinica18: 668 /682. doi: 10.1191/0269215504cr745oa.
Pinto, R., Ferreira, M., Oliveira, V., Franco, M., Adams, R., Maher, C., & Ferrreira, P. (2012). La comunicazione centrata sul paziente è associata a un'alleanza terapeutica positiva: una revisione sistematica. J di Fisioterapia, 58: 77-87. https://doi.org/10.1016/S1836-9553(12)70087-5.
Rose, A., Rosewiliam, S., & Soundy, A. (2017). Il processo decisionale condiviso nell'ambito della definizione degli obiettivi in contesti riabilitativi: Una revisione sistematica. Educazione e consulenza al paziente, 100(10: 65-75 http://dx.doi.org/doi:10.1016/j.pec.2016.07.030.
Sarinopoulos, I., Hesson, A., Gordon, C., Lee, S., Wang, L., Dwamena, F., & Smith, R. (2013). Il colloquio centrato sul paziente è associato a una riduzione delle risposte agli stimoli dolorosi: uno studio iniziale di fMRI. Educazione e consulenza al paziente, 90(2): 220-225. https://doi.org/10.1016/j.pec.2012.10.021.
Thomson, D. (1998). Counselling e ragionamento clinico: il significato della pratica. Br. J. of Therapy and Rehabiliation (Terapia e Riabilitazione), 5: 88-94. https://doi.org/10.12968/bjtr.1998.5.2.14221.
Thomson, D., Hassenkamp, A., & Mansbridge, C. (1997). La misurazione dell'empatia in un contesto clinico e non clinico. L'empatia aumenta con l'esperienza clinica? Fisioterapia, 83(4): 173-180 https://doi.org/10.1016/S0031-9406(05)66074-9.
Trede, F. (2000). Approcci dei fisioterapisti all'educazione al dolore lombare. Fisioterapia, 86, 427-433. https://doi.org/10.1016/S0031-9406(05)60832-2 .
Unsgaard-Tøndel, M. e Søderstrøm, S. (2021). Alleanza terapeutica: Expectations Before and Experiences After Physical Therapy for Low Back Pain-A Qualitative Study With 6-Month Follow-Up. Phys. Ther., 101:1-9. https://doi.org/10.1093/ptj/pzab187.
OMS. (1998). Glossario della promozione della salute. Ginevra: Organizzazione Mondiale della Sanità.
OMS. (2001). ICF - Classificazione internazionale del funzionamento, della disabilità e della salute. Ginevra: Organizzazione Mondiale della Sanità, OMS.
Wodak, R. (1997). L'analisi critica del discorso e lo studio dell'interazione medico-paziente. In B.-L. Gunnarsson, P. Linell, & B. Nordberg, La costruzione del discorso professionale. (p. Capitolo 9). New York: Routledge Publishers.




Commenti